ДИСПАНСЕРИЗАЦИЯ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ
Указом Президента России 2024 год объявлен Годом семьи в целях популяризации государственной политики в сфере защиты семьи, сохранения традиционных семейных ценностей. В число мероприятий, направленных на улучшение здоровья взрослых и детей, входит оценка репродуктивного здоровья.
Соответствующий перечень исследований и других медицинских вмешательств закреплен в Программе государственных гарантий бесплатного оказания гражданам медицинской помощи на 2024-2026 годы.
Для женщин и мужчин репродуктивного возраста поэтапно и одновременно с прохождением профилактического осмотра или диспансеризации организуется проведение диспансеризации, направленной на оценку их репродуктивного здоровья, с целью выявления признаков и факторов риска заболеваний или состояний, способных негативно повлиять на беременность, течение беременности, родов и послеродового периода.
Первый этап диспансеризации по оценке репродуктивного здоровья включает:
Для женщин:
1) осмотр акушером-гинекологом;
2) пальпация молочных желез;
3) осмотр шейки матки с забором материала на исследование;
4) микроскопическое исследование влагалищных мазков;
5) цитологическое исследование мазка с поверхности шейки матки и цервикального канала;
6) в возрасте 18 – 29 лет – лабораторные исследования мазков в целях выявления возбудителей инфекционных заболеваний органов малого таза.
Для мужчин:
1) осмотр урологом (при его отсутствии – хирургом, прошедшим подготовку по вопросам репродуктивного здоровья у мужчин).
Второй этап проводится по результатам первого этапа в целях дополнительного обследования и уточнения диагноза заболевания (состояния). При наличии показаний в рамках второго этапа проводятся:
Для женщин:
1) в возрасте 30 – 49 лет – лабораторные исследования мазков в целях выявления возбудителей инфекционных заболеваний органов малого таза методом ПЦР;
2) УЗИ органов малого таза в начале или середине менструального цикла;
3) УЗИ молочных желез;
4) повторный осмотр акушером-гинекологом.
Для мужчин:
1) спермограмма;
2) микроскопическое исследование микрофлоры или проведение лабораторных исследований в целях выявления возбудителей инфекционных заболеваний органов малого таза методом ПЦР;
3) УЗИ предстательной железы и органов мошонки;
4) повторный осмотр урологом (хирургом).
ВЫ МОЖЕТЕ ПРОЙТИ ДИСПАНСЕРИЗАЦИЮ, ОБРАТИВШИСЬ В ОДНУ ИЗ ПОЛИКЛИНИК ГБУЗ СК “ЖЕЛЕЗНОВОДСКАЯ ГОРОДСКАЯ БОЛЬНИЦА” ПО МЕСТУ ПРИКРЕПЛЕНИЯ
ПОДГОТОВКА К БЕРЕМЕННОСТИ
(ПРЕГРАВИДАРНАЯ ПОДГОТОВКА)
К беременности нужно готовиться! Правильно выполненная прегравидарная подготовка существенно снижает акушерские и перинатальные риски, облегчает течение беременности и даже влияет на здоровье и когнитивные способности будущего ребёнка.
Прегравидарное консультирование в минимальном объёме следует проводить всем супружеским парам, как минимум, за 3 месяца до планируемого зачатия.
Это комплекс профилактических мероприятий, способствующих уменьшению рисков при реализации репродуктивной функции конкретной супружеской пары. Подготовка к беременности необходима обоим будущим родителям, поскольку и мужчина, и женщина в равной мере обеспечивают эмбрион генетическим материалом и совместно несут ответственность за здоровье ребёнка. Главная задача подготовки к беременности выявить различные заболевания будущих родителей. Рациональная своевременная прегравидарная подготовка снижает вероятность рождения детей с врождёнными пороками развития, риск осложнений беременности, родов и послеродового периода, обеспечивает снижение уровня материнской и перинатальной смертности.
Предгравидарная подготовка начинается с беседы с акушером-гинекологом. Доктор подробно расспросит вас о жалобах, перенесённых заболеваниях (ваших и ваших близких родственников). В ходе консультации врач выполнит клинический и гинекологический осмотр и назначит необходимые лабораторные и инструментальные исследования.
При сборе акушерского анамнеза выясняют число и исход предыдущих беременностей, их осложнения, рождение детей с врожденными пороками развития, мертворождения, наличие в анамнезе эктопической беременности, бесплодия, использование пациенткой вспомогательных репродуктивных технологий. Оперативные вмешательства на органах брюшной полости и малого таза, осложнения после абортов и родов, воспалительные заболевания органов малого таза, инфекции, передаваемые половым путем значительно повышают риск осложненного течения беременности и снижают вероятность своевременного рождения здорового ребёнка.
Осмотр также включает антропометрию, подсчёт индекса массы тела (ИМТ в норме 18–24,9 кг/м2). Измерение артериального давления позволяет выявить пациенток с артериальной гипертензией и включить их в группу высокого риска по развитию преэклампсии, преждевременной отслойке плаценты, гипотрофии плода, преждевременным родам). Своевременное назначение антигипертензивной терапии позволяет стабилизировать АД при подготовке к беременности и значительно снизить риск акушерских и перинатальных осложнений.
Список необходимых обследований определяет врач, и в зависимости от вашего состояния здоровья, наличия сопутствующих заболеваний.
Как правило, в ходе предгравидарной подготовки доктор назначает:
- клинический анализ крови; общий анализ мочи
- определение группы крови и резус-фактора;
- определение уровня глюкозы в плазме венозной крови натощак;
- определение антител к бледной трепонеме (возбудителю сифилиса);
- антигенов и анти-тел к ВИЧ-1 и -2;
- выявление HBsAg (маркёр заражения вирусным гепатитом В);
- антител к вирусному гепатиту C (anti-HCV) и вирусу краснухи;
- определение концентрации тиреотропного гормона (ТТГ);
- исследование вагинального отделяемого (оценка микробиоценоза влагалища)
- диагностика инфекций, передаваемых половым путём (ИППП),
- ВПЧ-тест, цитологическое исследование мазков с области экзо- и эндоцервикса;
- консультацию терапевта и стоматолога.
- УЗИ органов малого таза на 5-й и 26-й дни цикла, УЗИ молочных желёз, пациенткам старше 39 лет рекомендуется маммография.
- Рекомендуется определение в крови будущей матери концентрации витамина D, т.к. его дефицит негативно влияет на течение и исход беременности, здоровье и когнитивные возможности будущего ребёнка.
Обследование смежных специалистов
Обследование смежных специалистов включает осмотр офтальмологом, терапевтом, стоматологом и оториноларингологом. Дополнительный спектр лабораторного и инструментального скрининга, а также потребность в дополнительных консультациях смежных специалистов акушер-гинеколог определяет индивидуально, Учитывая результаты первичного обследования и данные тщательно собранного анамнеза.
Консультация генетика для выработки тактики ПП необходима в следующих ситуациях: наличие в анамнезе у супругов (в данном или предыдущих браках) ребёнка с врожденными пороками развития или с наследственным заболеванием, два и более выкидыша в анамнезе у женщины.
При наличии соматических заболеваний пациенток координирует акушер-гинеколог, схему лечения экстрагенитальных заболеваний и определение противопоказаний к беременности проводят специалисты различного профиля (эндокринолог, гематолог, нефролог, терапевт, кардиолог, генетик и др.). Пациенткам с соматическими заболеваниями при необходимости следует подбирать высокоэффективную контрацепцию до завершения прегравидарных лечебно-профилактических мероприятий.
Наличие у будущего отца урологических или андрологических заболеваний – это показание к консультации уролога-андролога.
НАЗНАЧЕНИЯ
В числе основных назначений первичного прегравидарного обследования – коррекция распространённых в популяции дефицитных состояний, связанных с недостатком витаминов и микроэлементов.
Если у пациентки до наступления беременности отсутствуют антитела к вирусам кори, краснухи и ветряной оспы то перед планированием зачатия рекомендуется вакцинация. Оптимальные сроки – не менее чем за 3 мес до зачатия.
НОРМАЛЬНАЯ БЕРЕМЕННОСТЬ
Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся от 37 до 41 недель, протекающая без акушерских и перинатальных осложнений.
Нормальная беременность диагностируется при визуализации в полости матки одного эмбриона/плода с наличием сердцебиения без пороков развития при ультразвуковом исследовании.
Безусловно, беременность – процесс физиологический, женский организм создан природой для того, чтобы вынашивать малыша, однако существует огромное количество внешних и внутренних факторов, которые отражаются на беременности и не всегда только благополучно. Поэтому динамическое наблюдение за состоянием будущей мамы и плода – важная составляющая счастливой беременности и рождения здорового ребенка.
Какие жалобы можно назвать характерными для нормальной беременности?
- Тошнота и рвота наблюдаются у каждой 3-й беременной женщины. В 90% случаев тошнота и рвота беременных являются физиологическим признаком, в 10% – осложнением беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход ;
- Масталгия (боли в молочной железе) является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
- Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
- Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности. Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод.
- Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю.
- Примерно 8-10% женщин заболевают геморроем во время каждой беременности. Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
- Варикозная болезнь развивается у 30% беременных женщин Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона;
- Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
- Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
- Распространенность боли в лобке во время беременности составляет 0,03-3%, и возникает, как правило, на поздних сроках беременности.
- Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
ЭТАПЫ ВЕДЕНИЯ НОРМАЛЬНОЙ БЕРЕМЕННОСТИ
7-12 неделя – первый прием акушера-гинеколога. Знакомство с доктором, осмотр, УЗИ, обсуждение своих ощущений и возможных тревог, доверительная беседа и ответы на все ваши вопросы – это первый этап наблюдения в Центре. Зачастую именно на первом приеме женщина слышит первое сердцебиение малыша – беременность прогрессирует, а также может получить направления на ряд лабораторных исследований, если до наступления беременности диагностика пройдена не была.
12-28 неделя – доктора нужно посещать 1 раз в 3-4 недели с целью контроля состояния вашего здоровья и благополучного развития плода, при необходимости назначаются посещения других специалистов. Важно, чтобы вы делились с врачом каждым изменением, возникающим в вашем организме в этот период, задавали все интересующие вас вопросы.
28-36 неделя – консультации акушера-гинеколога необходимы 1 раз в 2 недели, прием включает назначение ультразвукового исследования, лабораторную диагностику, осмотры, оценку общего состояние матери и плода. При необходимости – рекомендации по поддерживающему беременность лечению и терапии соматических заболеваний у мамы.
36-40 неделя – в этот период доктора уже необходимо посещать 1 раз в неделю. Малыш совсем скоро появится на свет, необходимо еще раз оценить здоровье женщины и плода, провести анализы, перед родами УЗИ – с целью уточнения предполагаемой массы и положения ребенка, в ряде случаев – специализированное исследования сердца малыша. Если будущая мама ранее не посещала школу будущих родителей, сейчас ей проводится предродовой инструктаж.
ВАЖНО: На 30-й неделе беременности женщина получает обменную карту установленного образца, действительную на всей территории Российской Федерации.
СРОЧНО ОБРАТИТЕСЬ К ВРАЧУ, ЕСЛИ ОБНАРУЖИЛИ:
- Кровянистые выделения из половых путей!
- Подтекание околоплодных вод;
- Повышение артериального давления 130/90 и выше
- Острая боль в животе
- Отсутствие шевеления плода
- Повышение температуры тела 38,5 и выше
- Головная боль, нарушение зрения, судороги;
- Рвота более 5 раз в сутки
Основные показания для госпитализации в акушерско-гинекологический стационар:
- Развитие родовой деятельности.
- Излитие или подтекание околоплодных вод.
- Кровяные выделения из половых путей, свидетельствующие об угрозе выкидыша.
- Признаки угрожающих ПР.
- Признаки ПОНРП.
- Признаки ИЦН.
- Рвота беременных > 10 раз в сутки и потеря массы тела > 3 кг за 1-1,5 недели при отсутствии эффекта от проводимой терапии.
- Однократное повышение диастолического АД >= 110 мм рт. ст. или двукратное повышение диастолического АД >= 90 мм рт. ст. с интервалом не менее 4 часов.
- Повышение систолического АД >= 160 мм рт. ст.
- Протеинурия (1+).
- Симптомы полиорганной недостаточности (головная боль, нарушения зрения, боли в эпигастрии, рвота, симптомы поражения печени, олиго\анурия, нарушения сознания, судороги в анамнезе, гиперрефлексия).
- Признаки хориоамнионита.
- ЗРП 2-3 степени.
- Нарушение функционального состояния плода по данным допплерометрии и КТГ.
- Внутриутробная гибель плода.
- Острый живот.
- Острые инфекционные и воспалительные заболевания.
ФАКТОРЫ РИСКА ДЛЯ ПРОФИЛАКТИКИ ОСЛОЖНЕНИЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка.
Первым и самым важным пунктом в начале беременности является консультация врача акушера-гинеколога, во время которой подтверждается факт беременности и определяется ее срок, проводится общий и гинекологический осмотр, также составляется план дальнейших обследований, осмотров, и даются рекомендации по образу жизни, питанию, назначаются необходимые витамины и лекарственные препараты (при необходимости).
Оптимальным является планирование беременности, когда на прегравидарном этапе (до беременности) есть возможность провести полное обследование и лечение выявленных заболеваний при необходимости, плановую вакцинацию, начать соблюдать здоровый образ жизни и принимать фолиевую кислоту с целью максимального повышения вероятности рождения здорового ребенка.
В среднем, кратность посещения врача акушера-гинеколога во время беременности при отсутствии патологии беременности составляет от 5 до 7 раз. Оптимальным временем первого визита к врачу является 1-й триместр беременности (до 10 недель).
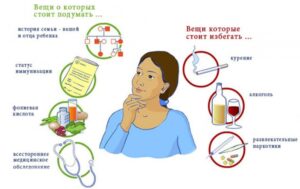
Вы должны четко соблюдать все рекомендации врача, своевременно проходить плановое обследование, соблюдать рекомендации по правильному образу жизни во время беременности, а именно:
- избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость,
- избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу: занятий контактными видами спорта, различных видов борьбы, видов спорта с ракеткой и мячом, подводного погружения,
- быть достаточно физически активной, ходить, делать физическую зарядку для беременных в течение 20-30 минут в день (при отсутствии жалоб и противопоказаний),
- при путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин,
- при путешествии в автомобиле использовать специальный трехточечный ремень безопасности,
- сообщить врачу о планируемой поездке в тропические страны для проведения своевременной вакцинации,
- правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола A,
- ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
- снизить потребление пищи, богатой витамином A (говяжей, куриной утиной печени и продуктов из нее),
- ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/лате/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
- избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
- если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет,
- избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
Немаловажным для беременной женщины является ее эмоциональный фон. На всем протяжении беременности Вам нужно избегать стрессовых ситуаций и эмоциональных переживаний.
Половые контакты во время беременности не запрещены при Вашем нормальном самочувствии. В случае болей, дискомфорта, появлении кровяных выделений при половых контактах, а также при появлении зуда, жжения во влагалище и белей необходимо прекратить половые контакты и обратиться к врачу.
Также Вы должны обратиться к врачу при появлении следующих жалоб: – рвота > 5 раз в сутки,
- потеря массы тела > 3 кг за 1-1,5 недели,
- повышение артериального давления > 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Если у Вас резус-отрицательная кровь, то Вашему мужу желательно сдать анализ на определение резус-фактора. При резус-отрицательной принадлежности крови мужа Ваши дальнейшие исследования на выявления антирезусных антител и введение антирезусного иммуноглобулина не потребуются.
Начиная со второй половины беременности, Вам рекомендуется посещать курсы для
будущих родителей, где Вам будут даны ответы на возникающие во время беременности вопросы.
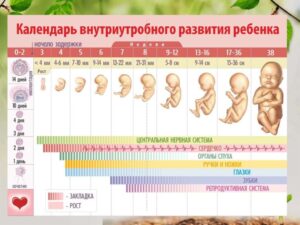
ВНУТРИУТРОБНОЕ РАЗВИТИЕ ПЛОДА ПО НЕДЕЛЯМ БЕРЕМЕННОСТИ
Ребенок внутри мамы активно развивается в течение всего периода беременности. Подробно о том, что с происходит с малышом по неделям:
Внутриутробное развитие плода по неделям беременности
ПОЛЕЗНОЕ ВЛИЯНИЕ БЕРЕМЕННОСТИ НА ОРГАНИЗМ ЖЕНЩИНЫ
Беременность преображает женщину, привнося в ее жизнь особенные моменты. Хоть и связана она с определенными сложностями, но в то же время приносит массу преимуществ, благоприятно влияющих на долгосрочное здоровье матери. С момента зачатия женщина начинает уделять больше внимания своему благополучию в интересах ребенка. Она старается больше расслабляться, проводить время на природе и придерживаться установленного распорядка дня. Это способствует улучшению ее самочувствия и внешности.
ПСИХОЛОГИЧЕСКИЕ И ФИЗИОЛОГИЧЕСКИЕ ИЗМЕНЕНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
В период ожидания ребенка женщины часто погружаются в размышления о глубинных аспектах жизни, проявляя усиленную мудрость и осмотрительность. Интересный факт, что беременность может внести омолаживающий эффект в организм, особенно заметный у тех, кто становится матерью в 35–40 лет. «Зрелые» мамы отмечают прилив молодости после рождения малыша, что вполне объяснимо изменениями в гормональном балансе. Эти изменения благоприятно сказываются не только на внешности, но и на регуляции менструального цикла, улучшая его, если ранее были замечены неполадки.
ДОЛГОЛЕТИЕ И МАТЕРИНСТВО. ПРЕИМУЩЕСТВО ДЛЯ ЗДОРОВЬЯ
Исследования показывают, что материнство может оказывать положительное влияние на продолжительность жизни женщин. Матери, как правило, переживают своих однолеток, которые не имели детей, на несколько лет.
ФИЗИОЛОГИЧЕСКИЕ И КОГНИТИВНЫЕ УЛУЧШЕНИЯ
Быть матерью не просто прибавляет лет жизни, но и вносит коррективы в работу организма:
– Когнитивные функции: запоминание информации и освоение новых знаний улучшаются.
– Физическая активность: сохраняется высокий уровень энергии и точность координации движений.
– Структурные изменения мозга: наблюдается рост определенных областей мозга благодаря воздействию гормонов.
Эти наблюдения подчеркивают важность материнства как для психологического, так и физического здоровья женщины.
ВЛИЯНИЕ БЕРЕМЕННОСТИ НА ЗДОРОВЬЕ ЖЕНЩИНЫ
Беременность и процесс рождения ребенка способны оказывать воздействие на разные аспекты здоровья. Например:
Улучшение менструального цикла
Некоторые женщины замечают, что после того, как они стали матерями, боли во время менструации уменьшаются. Это может быть связано с изменением положения матки относительно шейки, что упрощает процесс выделения менструальной крови и снижает дискомфорт. Однако стоит учитывать, что причины болезненных менструаций могут быть разнообразными, и не во всех случаях беременность сможет принести облегчение.
ВЛИЯНИЕ БЕРЕМЕННОСТИ НА ЭНДОМЕТРИОЗ
Эндометриоз — это состояние, при котором клетки, аналогичные тем, что выстилают внутреннюю часть матки, обнаруживаются в необычных местах. Они могут расти на органах таза, в мышцах матки или даже в удаленных частях тела, таких как легкие или глаза. Обычно это вызывает боли во время менструаций, потому что эти клетки реагируют на менструальные гормоны. Во время беременности, когда менструальный цикл останавливается, улучшение наступает из-за прекращения гормональных колебаний, что замедляет рост и активность очагов эндометриоза. Дополнительное облегчение может прийти, если женщина решает кормить ребенка грудью, поскольку менструации могут отсутствовать и в этот период, продлевая положительный эффект.
ВЛИЯНИЕ БЕРЕМЕННОСТИ И КОРМЛЕНИЯ ГРУДЬЮ НА ЗДОРОВЬЕ ЖЕНЩИН
Беременность и материнство вносят значительный вклад в женское здоровье. Известно, что шансы заболеть раком груди у тех, кто родил, вдвое ниже по сравнению с теми, кто детей не имел. Кормление младенца грудью еще больше уменьшает этот риск. Исследования показывают, что роды также могут уменьшить вероятность рака яичников и рака эндометрия. Однако, эта закономерность не всегда применима к женщинам, которые имеют множество детей. Это лишь часть полезных эффектов, связанных с вынашиванием и вскармливанием ребенка. Беременность имеет действительно значительные преимущества для женского организма.
Источник: Клинические рекомендации «Нормальная беременность» – 2023–2024–2025 (15.02.2024) – Утверждены Минздравом РФ. Разработчик клинической рекомендации: Российское общество акушеров–гинекологов. Одобрено Научно–практическим Советом Минздрава РФ
ВАКЦИНАЦИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Пациентке, планирующей беременность, важно оценить вакцинальный статус, риск заражения и последствия перенесенной инфекции с целью определения необходимости и вида вакцинации
На прегравидарном этапе действуют следующие правила вакцинации:
Вакцинация от COVID-19 проводится пациенткам, планирующим беременность, и беременным пациенткам вакцинами для профилактики COVID-19** с актуальным антигенным составом согласно инструкциям к лекарственным препаратам. Кратность вакцинации определяется нормативными документами Минздрава России.
Рекомендована в сезон гриппа вакцинация вакцинами для профилактики гриппа пациенткам, планирующим беременность (на прегравидарном этапе за 1 месяц до планируемой беременности), и беременным пациенткам во 2-м-3-м триместре беременности (в группе повышенного риска – начиная с 1-го триместра беременности). Во время беременности используются вакцины для профилактики гриппа (трех-четырехвалентные инактивированные вакцины, не содержащими консервантов).
Вакцинация от краснухи проводится женщинам, ранее не привитым или привитым однократно и не болевшим. При подготовке к планируемой беременности вакцинацию от краснухи следует провести не позднее, чем за 2-3 месяца до планируемой беременности.
Вакцинация от кори проводится женщинам <= 35 лет (женщинам некоторых профессий в возрасте <= 55 лет), ранее не привитым, привитым однократно и не болевшим.
Применение комбинированной вакцины для профилактики кори, краснухи и паротита** у женщин требует предохранения от беременности в течение 1 месяца после введения вакцины.
Вакцинация от ветряной оспы проводится женщинам ранее не привитым и не болевшим. При подготовке к планируемой беременности вакцинацию от ветряной оспы следует провести не позднее, чем за 3 месяца до планируемой беременности.
Вакцинация от гепатита B проводится трехкратно по схеме 0-1-6 месяцев. При подготовке к планируемой беременности вакцинацию от гепатита B следует начинать не позднее, чем за 7 месяцев до ее наступления.
Ревакцинация от дифтерии и столбняка проводится каждые 10 лет. При подготовке к планируемой беременности вакцинацию от дифтерии и столбняка следует проводить не менее, чем за 1 месяц до ее наступления.
Беременным пациенткам допустима вакцинация инактивированными вакцинами, генноинженерными вакцинами, или анатоксинами (вакцинами для профилактики бактериальных инфекций) в случае высокого риска инфицирования. Беременным пациенткам не рекомендована вакцинация вирусными вакцинами, содержащими аттенуированные штаммы (против кори, краснухи, эпидемического паротита, ветряной оспы
Вакцинировать беременную пациентку от полиомиелита, гепатита A и B, менингококковой и пневмококковой инфекции следует при предстоящем переезде в эндемичную зону, в качестве постконтактной специфической профилактики и при высоком риске заражения при условии отсутствия вакцинации в период прегравидарной подготовки
Лечебно-профилактическая иммунизация вакциной для профилактики бешенства** может проводиться беременной женщине при угрозе заражения бешенством в результате контакта и укуса больными бешенством животными, животными с подозрением на заболевание бешенством, дикими или неизвестными животными.
Вакцинировать беременную пациентку от столбняка следует при высоком риске инфицирования и при отсутствии вакцинации на прегравидарном этапе.
Вакцинировать беременную пациентку от дифтерии и коклюша следует при высоком риске инфицирования и при отсутствии вакцинации на прегравидарном этапе. Используют вакцины для профилактики дифтерии (с уменьшенным содержанием антигена), коклюша (с уменьшенным содержанием антигена, бесклеточной) и столбняка, адсорбированная**, что дополнительно способствует выработке сывороточных противококлюшных антител у женщины с последующей трансплацентарной передачей и профилактике коклюша у младенцев. Возможно проводить вакцинацию беременных против коклюша во 2-м или 3-м триместрах, но не позднее 15 дней до даты родов с целью профилактики коклюшной инфекции.
Не рекомендовано искусственное прерывание беременности при непреднамеренном введении вирусных вакцин, содержащими аттенуированные штаммы (вакцины против кори, краснухи, эпидемического паротита, ветряной оспы, гриппа и др.) в связи с тем, что риск последствий прерывания беременности значительно выше вероятности развития неблагоприятных явлений после вакцинации.
ВАКЦИНАЦИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ:
| Заболевание, от которого производится вакцинация | Вакцинация во время беременности | Комментарий |
| Грипп | В сезон гриппа во 2-3-м триместре, в группе высокого риска – с 1-го триместра | Трех-четырехвалентные инактивированные вакцины |
| COVID-19 | Срок беременности – согласно инструкции к вакцине | Вакцины для профилактики COVID-19** согласно
инструкции к вакцине |
| Краснуха | Нет | Беременность должна планироваться не ранее, чем через 2 месяца после
вакцинации |
| Ветряная оспа | Нет | Беременность должна планироваться не ранее, чем через 3 месяца после
вакцинации |
| Туберкулез | Нет | |
| Корь | Нет | |
| Эпидемический паротит | Нет | |
| Желтая лихорадка | Нет | Только по эпидемиологическим показаниям |
| Ку-лихорадка | Нет | |
| Туляремия | Нет | |
| Чума | Нет | |
| Сибирская язва | Нет | |
| Бруцеллез | ||
| Лихорадка Эбола | Нет | Безопасность не доказана |
| Брюшной тиф | Нет | Безопасность не доказана |
| Холера | Нет | Безопасность не доказана |
| Лептоспироз | Нет | Безопасность не доказана |
| ВПЧ-инфекция | Нет | Безопасность не доказана |
| Гепатит A | Да | Только в случае высокого риска инфицирования |
| Гепатит B | Да | Только в случае высокого риска инфицирования. Вакцины, не содержащие консервантов. |
| Менингококковая инфекция | Да | Только в случае высокого риска инфицирования |
| Пневмококковая инфекция | Да | Только в случае высокого риска инфицирования |
| Полиомиелит | Да | Только в случае высокого риска инфицирования |
| Бешенство | Да | Лечебно-профилактическая иммунизация |
| Клещевой энцефалит | Да | Только в случае высокого риска инфицирования |
| Дифтерия, столбняк, коклюш | Да | В случае высокого риска инфицирования |
ПРИЕМ ВИТАМИНОВ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Беременным и женщинам, планирующим беременность следует питаться сбалансированно.
Однако, важно понимать, что современный рацион не всегда может полностью удовлетворить потребность в некоторых микронутриентах. К сожалению, вследствие химического воздействия на аграрные культуры, токсичности некоторых соединений окружающей среды, многократной тепловой обработки продуктов в них снизилось количество витаминов и минералов за последние несколько лет. Именно поэтому часть из них необходимо вводить дополнительно: в виде отдельных препаратов или в составе витаминно-минеральных комплексов.
КАКИЕ ВИТАМИНЫ И МИНЕРАЛЫ НЕОБХОДИМЫ ДЛЯ РОЖДЕНИЯ ЗДОРОВОГО РЕБЕНКА?
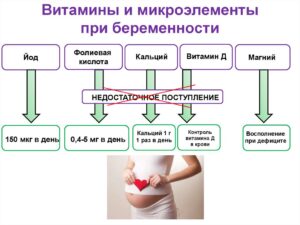
Йод. Практически для всех жителей России характерна нехватка йода. Не устранённый до беременности йододефицит чреват нарушением развития головного мозга и нервной системы плода, высокими рисками младенческой смертности и кретинизма (умственная отсталость). Чтобы уменьшить эти неблагоприятные последствия, необходим дополнительный приём препаратов йода: женщинам в дозе 200 мкг/сут на протяжении 3 мес до зачатия и во время беременности.
Фолаты. Дефицит фолатов также распространён. Низкая концентрация фолиевой кислоты в организме матери может быть причиной тяжёлых пороков развития у плода. У детей, рождённых от женщин с нехваткой фолатов, могут быть дефекты нервной трубки, различные аномалии головного мозга, сердечно-сосудистой системы и мочеполовых органов.
Для предупреждения этих осложнений женщине следует принимать фолиевую кислоту в дозе 400-800 мкг/сут на протяжении 3 мес до зачатия и во время беременности. Важно понимать, развитие нервной системы и формирование пороков происходит на самых ранних сроках беременности — когда женщина даже не знает о случившемся зачатии (ещё не было задержки очередной менструации). Вот почему приём препаратов фолиевой кислоты после осознания факта гестации может быть уже поздней профилактической мерой.
Витамин D. Условно здоровым женщинам не показано определение уровня — активного метаболита витамина D в сыворотке крови. Тем не менее рутинный приём витамина D в профилактической дозе 500–1000 МЕ/сут можно рекомендовать практически всем: воздействие солнечного света недостаточно для его выработки в коже, а с продуктами питания большинство людей его также недополучают. Если же концентрация витамина D была определена и она ниже нормальных значений, то профилактической дозы витамина D будет недостаточно для восполнения дефицита. В таких случаях необходима консультация врача-эндокринолога с целью коррекции дозы колекальциферола и назначения лечения.
ПИТАНИЕ БЕРЕМЕННЫХ
Здоровая диета является важной частью здорового образа жизни в любое время, но особенно она важна, если вы беременны. Здоровое питание помогает вам чувствовать себя хорошо и дает вашему ребенку необходимые питательные вещества.
Неполноценное питание беременной — фактор риска таких состояний, как анемия, преэклампсия и плацентарная недостаточность. Оно может даже стать причиной различных заболеваний, как матери, так и ребенка.
Здоровое питание часто означает просто изменение количества различных продуктов, которые вы едите, чтобы разнообразить свой рацион, а не отказ от всех любимых блюд.
Беременность — не болезнь, поэтому если вы питались правильно, соблюдали рекомендации диетолога, то никакие изменения не нужны. Однако если вы сомневаетесь, можно ли есть какоелибо блюдо, лучше от него отказаться и проконсультироваться со специалистом. Однозначно нужно полностью исключить алкоголь и табакокурение, включая пассивное, и курение кальянов.
Не стóит экспериментировать с продуктами во время беременности, пробовать экзотические блюда. Это может привести к аллергической реакции.
Для рационального питания очень важен режим приёма пищи. Принимать пищу лучше 4–5 раз в день, причём мясо, рыбу, крупы следует употреблять утром или днём, а за ужином желательно ограничиться молочнорастительной пищей.
Иногда беременные женщины чувствуют себя более голодными, чем обычно, но это совсем не значит, что нужно «есть за двоих», даже если вы ожидаете двойню или тройню. Беременным женщинам не нужно потреблять вдвое больше пищи или удваивать количество калорий. В первом триместре потребности в калориях у женщин, в основном, такие же, как и до беременности. Общее количество калорий, которое необходимо в день во время беременности, зависит от роста женщины, ее веса до беременности и от того, насколько она физически активна.
Считается, что женщины с недостаточным весом, у которых индекс массы тела (ИМТ) ниже 18,5, должны набрать за время беременности от 12,7 до 18 кг; женщины с нормальным весом, имеющие ИМТ от 18,5 до 24,9, должны набрать от 11,3 до 15,8 кг; женщины с избыточным весом, имеющие ИМТ от 25,0 до 29,9, должны набрать от 6,8 до 11,3 кг. Женщины, у которых ИМТ составляет 30,0 и выше, должны набрать от 5 до 9 кг.
В среднем беременные женщины набирают от 1 до 4,5 кг всего в течение первого триместра беременности. Женщины с недостаточным весом и нормальным весом должны набирать в среднем около 450 г каждую неделю во время второго и третьего триместров беременности, а женщины с избыточным весом и ожирением – около 230 г каждую неделю во втором и третьем триместрах беременности.
Здоровый завтрак необходим каждый день, потому что он поможет вам избежать перекусов продуктами с высоким содержанием жира и сахара.
Если будущая мать испытывает утреннее недомогание, самая большая ошибка, которую она может совершить, – это думать, что если она не будет есть, то ей станет лучше. Чаще всего утреннее недомогание вызвано гормональными изменениями или снижением уровня сахара в крови. Тошнота и рвота, особенно в течение первых трех месяцев беременности, (которые на самом деле могут наблюдаться в любое время суток) – довольно распространенная жалоба. Чтобы облегчить недомогание, лучше есть небольшое количество продуктов, которые не имеют запаха, так как запахи также могут вызвать тошноту.
У беременных женщин нередко возникает внезапное желание или сильная неприязнь к отдельным пищевым продуктам. Часто такие желания – это способ организма сказать, что ему нужно определенное питательное вещество, например, больше белка или дополнительных жидкостей.
Итак, при беременности на столе обязательно должны присутствовать следующие пять групп продуктов: фрукты, овощи, нежирный белок, цельное зерно и молочные продукты.
Рекомендуется заполнять половину своей тарелки фруктами и овощами, четверть – цельнозерновыми продуктами и четверть – источником постного белка, а также употреблять молочные продукты при каждом приеме пищи.
Беременные женщины должны сосредоточиться на фруктах и овощах, особенно во втором и третьем триместрах. Следует употреблять от пяти до десяти порций фруктов и овощей размером с теннисный мяч каждый день. Эти яркие продукты с низким содержанием калорий богаты клетчаткой, витаминами и минералами.
В питании беременных женщин белок должен присутствовать в каждый прием пищи. Богатые белком продукты это мясо, птица, рыба, яйца, бобы, тофу, сыры, молоко, орехи и семена.
Пищевые продукты из цельного зерна являются важным источником энергии в рационе, а также содержат клетчатку, железо и витамины группы В. По крайней мере половина углеводов, употребляемых беременной женщиной каждый день, должна поступать из цельнозерновых продуктов, таких как овсянка, макароны и хлеб из цельного зерна коричневый рис.
Беременной женщине нужно от 3 до 4 порций молочных продуктов в день. Молочные продукты, такие как молоко, йогурт и сыр, являются хорошими диетическими источниками кальция, белка и витамина D.
К пищевым продуктам, употребление которые необходимо ограничить или исключить, относятся кофеин, алкоголь, некоторые виды рыбы.
Потребление менее 200 мг кофеина в день, то есть количество, которое содержится в одной чашке кофе, обычно считается безопасным во время беременности.
Во время беременности необходимо выпивать в среднем от 8 до 12 чашек в день (в одной чашке около 150–200 мл). Чистая питьевая вода — оптимальный источник жидкости для организма беременной, однако не единственный. Вода содержится в овощах и фруктах, супах, напитках. Крепкий кофе, горячий шоколад, чай лучше ограничить или вообще исключить из рациона. Также стоит избегать сладостей, не досаливать пищу.
Рыба является хорошим источником постного белка, а некоторые виды рыбы, в том числе лосось и сардины, также содержат омега-3 жирные кислоты – полезные для здоровья жиры. Однако в некоторых видах рыбы обнаруживается довольно высокое содержание ртути. К таким видам относятся белый тунец (альбакор), рыба-меч, акула, скумбрия, марлин. В этих видах обнаруживается высокое содержание метилртути, и их следует избегать во время беременности, поскольку метилртуть является токсичным химическим веществом, которое может проникать через плаценту и быть вредным для развивающегося мозга, почек и нервной системы будущего ребенка.
Также следует избегать употребления алкоголя во время беременности. Интенсивное употребление алкоголя матерью во время беременности связано с расстройствами алкогольного спектра плода, группой состояний, которые могут включать физические проблемы, а также трудности в обучении и поведении у младенцев и детей.
Следует ограничить употребление продуктов с высоким содержанием сахара, жира и соли. К таким продуктам относятся сливочное масло, маргарины, заправки для салатов, сливки, шоколад, чипсы, печенье, выпечка, мороженое, пирожные, пудинги и газированные напитки. Сахар содержит калории, не предоставляя никакой пищевой ценности, и способствует увеличению веса, ожирению и разрушению зубов. Избыток насыщенных жиров может увеличить количество холестерина в крови, и повысить вероятность развития сердечных заболеваний. Ограничьте продукты, содержащие добавленную соль, и не добавляйте соль при приготовлении пищи или в готовое блюдо.
Если вы проголодались между приемами пищи, не ешьте закуски с высоким содержанием жира и/или сахара, такие как сладости, печенье, чипсы или шоколад. Вместо этого выберите бутерброды или питу из цельного зерна с начинкой из тертого сыра, запеченой курицы, пюре из тунца, лосося или сардин или салат из овощей,обезжиренный йогурт, хумус с цельнозерновым хлебом или с овощными палочками, курагу, инжир или чернослив, овощные или бобовые супы,несладкие хлопья для завтрака, кашу с молоком, молочные напитки или несладкие фруктовые соки, свежие фрукты, запеченную фасоль на тосте или печеный картофель.
Соблюдайте правила приготовления пищи. Обязательно тщательно мойте фрукты, овощи и зелень, чтобы удалить все следы почвы, которая может содержать токсоплазму – паразита, который может нанести вред вашему будущему ребенку. Вымойте все поверхности и посуду, а также руки после приготовления сырого мяса – это также поможет избежать токсоплазмоза.
Храните сырые продукты отдельно от готовых к употреблению для предотвращения загрязнения, которое приводит к пищевому отравлению мясом (например, сальмонеллы, кампилобактерии и кишечной палочки).
Используйте отдельную разделочную доску для сырого мяса.
Беременные женщины подвергаются высокому риску заболеть листериозом. Листериоз может вызвать выкидыш, мертворождение, преждевременные роды, а также заболевание или смерть у новорожденных. Чтобы избежать листериоза, следует отказаться от употребления непастеризованного (сырого) молока и продуктов из него, таких как фета, бри, камамбер, сыры с голубыми прожилками.
При возникновении любых жалоб во время беременности необходимо обращаться к врачу, чтобы вовремя выявить причину недомогания и устранить её. Если ваш рацион не удовлетворяет потребности организма, возможно снижение физической и умственной работоспособности, эмоциональная подавленность. Заболевания органов пищеварения, особенно с диарейным синдромом, снижают всасывание и повышают выведение питательных веществ, что ведёт к гиповитаминозам.
На начальных этапах беременности частой проблемой бывают изменения аппетита и нестандартное пищевое поведение — острая потребность в солёном и кислом, желание есть мел или яичную скорлупу. Об этом необходимо сообщить врачу для индивидуального подбора продуктов и блюд.
Нередко во время беременности возникают запоры и геморрой, именно поэтому важно соблюдать рекомендации по употреблению воды и клетчатки (овощей и фруктов), которые способствуют процессам пищеварения и снижают вероятность обострений неприятных симптомов. Выпадение волос, ломкость ногтей, проблемы с зубами и опорнодвигательным аппаратом, заеды, проблемы со сном и мышечные спазмы — возможные проявления дефицита микронутриентов.
При возникновении аллергических реакций (высыпаний, зуда, заложенности носа) необходимо вспомнить, включали ли вы в рацион какие -либо новые продукты питания. Если удалось выявить причину, постарайтесь в дальнейшем избегать употребление этих продуктов.
Что такое Нормальные роды
Нормальные роды – своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых родильница и новорожденный находятся в удовлетворительном состоянии.
Абсолютные показания к кесареву сечению
Со стороны матери:
– Анатомически узкий таз (3-я и 4-я степени сужения);
– Выраженное варикозное расширение вен в области влагалища;
– Заболевания сердечно-сосудистой системы (пороки сердца);
– Кровотечение из половых путей, отслойка плаценты, неполное предлежание плаценты;
– Миопия (близорукость) высокой степени;
– Неполноценный рубец на матке;
– Полное предлежание плаценты;
– Препятствия по ходу родовых путей: рубцовые изменения шейки матки, влагалища, опухоли малого таза;
– Тяжелые формы гестоза при неподготовленных родовых путях;
– Угрожающий и начавшийся разрыв матки.
Со стороны ребенка:
– Острая гипоксия;
– Поперечное положение после излития околоплодных вод;
– Разгибательные (неправильные) вставления головки плода;
– Смерть матери при живом ребенке.
Относительные показания к кесареву сечению
Со стороны матери:
– Гипоксия ребенка;
– Клинически узкий таз;
– Неправильное вставление и предлежание головки ребенка;
– Переношенная беременность;
– Поперечное положение ребенка;
– Рубец на матке после перенесенных вмешательств;
– Слабость родовой деятельности;
– Тазовое предлежание ребенка;
– Хроническая фетоплацентарная недостаточность, не поддающаяся медикаментозной коррекции.
Со стороны ребенка:
– Многоплодная беременность при тазовом предлежании;
– Тазовое предлежание при массе ребенка свыше 3500 г.;
– Хроническая фетоплацентарная недостаточность.
Обезболивание родов
Рекомендовано применение немедикаментозных методов обезболивания родов с целью уменьшения боли, снижения риска акушерских осложнений и повышения удовлетворенности пациентки.
С целью уменьшения боли, связанной с родами, при неэффективности немедикаментозных методов обезболивания родов рекомендованы медикаментозные методы обезболивания родов с учетом состояния и предпочтений пациентки и возможностей медицинской организации, а также показаний и противопоказаний к проведению различных методов обезболивания.
Для обезболивания родов могут использоваться разные медикаментозные методы, включая нейроаксиальную анальгезию.
Среди всех методов обезболивания в родах эпидуральная анальгезия обладает целым рядом преимуществ.
При проведении
нейроаксиальной анальгезии в акушерстве применяют современные местные анестетики (ропивакаин, бупивакаин, лидокаин, левобупивакаин).
Кроме эпидуральной, спинальной и спинально- эпидуральной возможно применение
паравертебральной поясничной симпатической блокады.
К системным методам обезболивания относят применение опиоидов. Также возможно
использование ингаляционных методов обезболивания.
Партнерские роды
Наличие партнера в родах приветствуется и может быть предложено пациенткам при наличии индивидуальных родовых боксов в родильном отделении.
Что же требуется от помощника?
▪ Поддержка во время всего процесса родов, от начала схваток, до долгожданной встречи с малышом.
▪ Однако, во время родов партнер не должен отвлекать, мешать медицинскому персоналу родильного дома, чтобы не навредить ребенку и маме.
▪ Папа может сразу взять на руки своего новорожденного малыша, почувствовать близость с ним, и, при желании, перерезать пуповину, после того, как она отпульсировала.
Документы, предъявляемые со стороны роженицы:
При поступлении женщина в письменной форме изъявляет согласие на присутствие члена семьи, указывается ФИО партнера, его паспортные данные. Заявление вкладывается в историю родов. Документы, предъявляемые со стороны партнера:
1.Документ, удостоверяющий личность (паспорт).
- Результаты исследований:
- Заключение по результатам исследования на туберкулез лучевыми методами (флюорография, рентген или КТ) сроком давности не более 12 месяцев.
- Корь IgG ( количественный ) или сведения о 2-х кратной вакцинации против кори
Копия результатов исследования вкладывается в историю родов.
Общие требования к партнерам:
- При повышении температуры тела и наличии признаков острой респираторной инфекции партнер на роды не допускаются. При поступлении отцу или иному члену семьи в приемном отделении перинатального центра проводится термометрия.
- Партнерам запрещается препятствовать оказанию медицинской помощи.
- В индивидуальном родовом зале женщина находится в течение трех периодов родов: первый родов, роды и ранний послеродовый период (2 часа). Все это время с ней может находиться партнер.
- Партнер, присутствующий на родах, должен быть в сменной чистой одежде, чистой, моющейся обуви. Необходимо переодеться в приемном отделении.
(В соответствии с: Федеральным законом от 21 ноября 2011 г. № 323-ФЗ Об основах охраны здоровья граждан в Российской Федерации Статья 27. Обязанности граждан в сфере охраны здоровья
СанПин 3.3686-21 « Санитарно-эпидемиологические требования по профилактике инфекционных болезней»;
Письмо Министерства здравоохранения Ставропольского края РФ от 14.02.2023 г. № 26-00-01/02-75- 2023 «О неотложных мерах по профилактике кори»
Подготовка к родам
Подготовка к родам играет важную роль в обеспечении безопасного и комфортного опыта родов. Одним из способов подготовиться к родам является посещение школы подготовки к родам. В рамках такой школы будущие родители могут получить полезные знания о физиологии родов, методах облегчения боли и дыхательных упражнениях, а также научиться техникам расслабления и концентрации. Школа подготовки к родам может также предоставить информацию о питании и упражнениях, которые могут помочь во время беременности и подготовке к родам. Однако стоит отметить, что каждая женщина и каждая беременность уникальны, поэтому важно получать рекомендации и консультации от своего врача.
Кормление ребенка грудным молоком матери
Испокон веков кормление новорожденного ребенка грудью было общим у всех народов во все времена, это обеспечивало их выживание и здоровье. Однако в ХХ столетии, при высоком развитии технологий производства искусственных смесей,
повсеместной их рекламе, и в противовес, минимальной информации о пользе естественного вскармливания для ребенка и матери, появилась необходимость в подготовке организма беременной женщины к лактации и дальнейшем ее сохранении.
Исследования проводимые врачами-педиатрами показали, что заменить женское молоко без ущерба для новорожденного и грудного ребенка невозможно.
Грудное молоко, самой природой предназначенное для удовлетворения детей в питании, является единственным надежным источником пищи. Материнское молоко имеет неповторимый индивидуальный состав – все ингредиенты максимально (наиболее) близки составу тканей ребенка, недаром мать вынашивала его в течении 9 месяцев. С молоком матери ребенок получает сбалансированный состав белков, жиров и углеводов; ферменты, которые способствуют наиболее полному и легкому их усвоению; витамины и минеральные вещества, в которых он нуждается, а также иммуноглобулины, лизоцим, лактоферрин, живые лейкоциты и лимфоциты, бифидусфактор и др. вещества высокой биологической сложности, выполняющие защитную и иммуномодулирующую функции. Оно не только обеспечивает уникальную защиту от инфекций, но также стимулирует развитие собственной иммунной системы у ребенка.
Немаловажную роль играет эмоциональный аспект грудного вскармливания. Особая близость, которая устанавливается между матерью и ребенком во время кормления, сохраняется на всю жизнь, т.е. закладывается фундамент дальнейшего нормального психического развития и оказывает огромное положительное воздействие на организм женщины. Прикладывание ребенка к груди матери в первые часы после рождения стимулирует выделение гормона окситоцина, который в свою очередь стимулирует сокращение матки, и тем самым предупреждает послеродовые кровотечения.
Отмечено, что у женщин, кормящих грудью, значительно реже развиваются злокачественные новообразования молочных желез и рак яичников.
Часто встает вопрос: Кормление грудью – естественный процесс! Зачем же нужно помогать женщине в этом? Конечно, некоторые матери без каких-либо трудностей кормят своих малышей. Но многим женщинам, в самом начале, нужна помощь, многим она требуется для поддержания лактации на весь период необходимый малышу. Особенно, если это первенец, и они очень молоды.
ПРЕИМУЩЕСТВА ГРУДНОГО ВСКАРМЛИВАНИЯ
- Грудное молоко содержит все питательные вещества необходимые ребенку, которые быстро и легко усваиваются. В его состав входят:
- Наиболее сбалансированное и подходящее ребенку количество протеинов, лактозы и жиров, аминокислот.
- Достаточное количество витаминов и минеральных веществ, в которых он нуждается (в том числе витамин К, предотвращающий риск возникновения кровотечений у новорожденных).
- Небольшое количество железа, которое очень хорошо абсорбируется в кишечнике ребенка и полностью предотвращает развитие железодефицитной анемии.
- Специальный фермент липазу, расщепляющий жиры.
- Энзимы, гормоны, факторы роста, которые способны контролировать обмен веществ и активировать созревание собственных клеток новорожденного.
- Достаточное количество воды, даже в жарком, сухом климате.
Грудное молоко не только само по себе стерильно, но и обеспечивает ребенку уникальную защиту от инфекций, аллергии, а также стимулирует развитие собственной иммунной системы. В нем содержатся:
- живые лейкоциты, лимфоциты и макрофаги, а также лизоцим обладающие бактерицидным эффектом;
- иммуноглобулины, предохраняющие ребенка от инфекций и корректирующие неполноценность его иммунитета;
- Бифидус-фактор, стимулирующий рост в кишечнике ребенка Lactobacillius bifidus, a также противодействующий заселению кишечника патогенной флорой;
- Лактоферрин, связывающий железо, а также способный предотвратить рост ряда бактерий утилизирующих железо;
- факторы, циркулирующие между бронхами и молочной железой, выполняющие иммунологические функции и стимулирующие выработку АТ на инфекцию попадающую в организм ребенка извне.
НЕДОСТАТКИ ИСКУССТВЕННЫХ МОЛОЧНЫХ СМЕСЕЙ И ПРОБЛЕМЫ, ВОЗНИКАЮЩИЕ У ДЕТЕЙ, НАХОДЯЩИХСЯ НА ИСКУССТВЕННОМ ВСКАРМЛИВАНИИ
Современные технологии производства заменителей грудного молока, т.е. искусственных смесей постоянно усовершенствуются, имея основную цель
- максимальное приближение (сродство) с грудным молоком женщины. Полностью достигнуть этого невозможно, т.к. женское молоко – по своим свойствам уникально, в каком-то смысле это такая же живая плоть. Однако реклама -двигатель торговли; и фирмы, выпускающие детское питание всячески этим пользуются. На их плакатах, банках с питанием красуется розовощекий улыбающийся малыш. А все проблемы возникающие у детей находящихся на искусственном вскармливании остаются за кадром.
Что же это за проблемы?
- искусственные смеси не содержат защитных факторов, которые в большом количестве и многообразии присутствуют в женском молоке. Дети находящиеся на искусственном вскармливании болеют значительно чаще!
- практически все дети получающие молочные смеси страдают дисбактериозом, длительный период их беспокоят диспепсические расстройства: упорные запоры и диарея, которые с трудом поддаются лечению.
- в детских смесях содержится достаточное количество витаминов, но лишь небольшая их часть усваивается организмом новорожденного ребенка, желудочно-кишечный тракт, которого только заселяется флорой. Дети получающие молочные смеси подвержены гиповитаминозам!
- железо содержащееся в молочных смесях, усваивается детьми в минимальном количестве. Риск возникновения железодефицитных состояний у детей находящихся на искусственном вскармливании значительно выше.
- в некоторых марках детского питания содержание солей бывает подобрано неправильно, что может приводить к возникновению судорог, особенно если сочетается диарейный синдром
- дети с раннего возраста получающие искусственные смеси, чаще страдают экссудативным (аллергическим) диатезом в раннем возрасте, а в дальнейшем более подвержены тяжелым аллергическим заболеваниям (бронхиальной астмой и т.д.)
- дети получающие искусственное вскармливание из бутылочки, плохо берут грудь, а в дальнейшем часто полностью от нее отказываются
- при разведении молочных смесей несоблюдение санитарных правил может привести к попаданию в бутылочку инфекционного агента (а молочные смеси прекрасная питательная среда), что может привести к инфицированию ребенка патогенными микроорганизмами
- расходы – детские смеси наносят ощутимый удар по семейному бюджету. Поэтому могут возникать проблемы с недокармливанием ребенка (когда мать не может обеспечить ребенку необходимое количество еды, излишне разбавляет смесь). Очень опасно, когда для экономии родители пользуются дешевым и некачественным питанием. При этом проблемы которые могут возникнуть, еще более серьезны, как и вред для здоровья малыша.
ЭМОЦИОНАЛЬНЫЙ АСПЕКТ ГРУДНОГО ВСКАРМЛИВАНИЯ
При прикладывании ребенка к груди в родильном зале, в первые минуты жизни перебрасывается крепкий мостик между матерью и малышом. Женщина познает инстинкт материнства. Для ребенка – это знакомство с мамой, осознание того, что он будет защищен и накормлен. В дальнейшем это гарант его нормального психического развития. Дети находящиеся на грудном вскармливании эмоционально более спокойные. Мамы кормящие грудью реже оставляют своих детей без присмотра, проявляют больше заботы о них.
ИЗМЕНЕНИЯ, ПРОИСХОДЯЩИЕ В МОЛОЧНЫХ ЖЕЛЕЗАХ ВО ВРЕМЯ БЕРЕМЕННОСТИ И ЛАКТАЦИИ
Структура молочной железы может быть уподоблена дереву со стволом, ветвями и листьями: млечные потоки образуют ствол и ветви, соединенные с мельчайшими, мешочкообразными альвеолами листьями. Молоко выделяется в альвеолах, которые в каждом сегменте образуют гроздья по 10-100 пузырьков, заключенных в коллагеновые оболочки. Оболочки, в свою очередь, имеют маленькие канальцы, ведущие к выводному млечному протоку. Под этой коллагеновой оболочкой располагается выстилка из сокращающихся миоэпителиальных клеток, окружающих железистую ткань. Эти клетки сокращаются под воздействием гормона окситоцина, помогая молоку перетекать из альвеол в выводные протоки. He доходя до соска, протоки расширяются и образуют млечный синус, в котором собирается молоко. Сосок располагается в середине круглого пигментированного околососкового кружка (ареолы), который, вероятно, служит визуальным ориентиром для ребенка. Сосок обычно выступает на несколько миллиметров над поверхностью кожи, но его форма и размер могут значительно различаться у разных женщин, не оказывая никакого влияния на функционирование.
И ареола и сосок снабжены большим количеством нервных рецепторов. Чувствительность комплекса ареола-сосок возрастает во время беременности и достигает максимума в первые дни после родов. Околососковый кружок содержит также железы, называемые аппокринными железами Монтгомери.
Изменение грудного соска во время беременности.
Увеличение чувствительности соска служит одним из признаков наступившей беременности для женщин. Ареола, окружающая сосок, может во время беременности увеличиваться в диаметре, железы Монтгомери становятся более выпуклыми и начинают вырабатывать сальное вещество, обладающее антибактериальными свойствами. Изменение соска во время беременности влияет на последующую способность новорожденного эффективно отсасывать молоко.
Изменение молочных желез во время беременности и после родов.
В период беременности происходит интенсивное развитие долек под воздействием плацентарного лактогена наряду с воздействием половых стероидных гормонов плаценты и желтого тела. Выделяются все большие количества пролактина, что влияет на развитие молочных желез. Быстро развиваются концевые альвеолы и выводные протоки, так, что уже к концу 5-8 недели молочные железы у многих женщин заметно увеличиваются в размере и становятся тяжелее, пигментация ареолы становится более интенсивной, расширяются поверхностные вены. Момент, когда молочные железы приобретают способность синтезировать некоторые составляющие молока, называется лактогенез.
ЛАКТАЦИЯ
Синтез молока в альвеолах является сложным процессом, включающим четыре секреторных механизма: экзоцитоз, синтез и перенос жиров, секрецию ионов и воды и перенос иммуноглобулинов из внеклеточного пространства. Сразу после родов устраняется сдерживающее воздействие плаценты на выработку молока, снижается уровень прогестерона в крови, Молочные железы наполняются молоком, представляющим собой молозиво в течении примерно 30 часов после родов. Далее происходит быстрое изменение состава молока вследствие увеличения количества вырабатываемой лактозы, в результате объем молока увеличивается, возникает переполнение или другие признаки дискомфорта, ощущаемые женщиной. Поскольку лактация является энергетически-интенсивным процессом, то эволюционно оправдана необходимость наличия стражей, следящих за бесполезным перепроизводством, наряду с механизмами, позволяющими удовлетворить возрастающие потребности ребенка. Объем молока вырабатываемый каждой железой строго регулируется эффективностью отсасывания молока ребенком и/или сцеживанием.
ПОДДЕРЖАНИЕ ЛАКТАЦИИ
Материнские рефлексы.
В лактации участвуют два материнских рефлекса – производства молока и удаления молока. В обоих участвуют гормоны (пролактин и окситоцин) и оба соответствуют движущей силе лактации – отсасыванию. Стимуляция ребенком комплекса сосок-ареола посылает нервно-рефлекторные импульсы в гипоталамус, вызывая секрецию пролактина в передней доле гипофиза и окситоцина – в задней. Пролактин является ключевым лактогенным гормоном, стимулирующим первичную выработку молока в альвеолах, он также определяет функцию консервации почками соли и воды, продление послеродовой аменореи (вследствие его взаимодействия с яичниками) – обе эти функции снижают метаболический стресс от лактации. Окситоцин вызывает сокращение клеток миоэпителия, проталкивая молоко в выводные протоки, а также индуцируется сокращение матки, что содействует скорой и полной ее инволюции. И окситоцин, и пролактин влияют на настроение и физическое состояние матери, а пролактин также считается решающим при формировании поведения матери в различных ситуациях.
Если мать искренне верит, что сможет обеспечить молоком собственное дитя, то она, даже в стрессовых условиях будет успешно кормить грудью, что доказано опытом большинства кормящих женщин мира. Женщинам необходимо знать основную информацию о технике кормления грудью и надежности лактации; поскольку она является механизмом выживания и не зависит от веяний моды.
Рефлексы ребенка.
Нормальный доношенный ребенок к моменту рождения имеет все для того, чтобы успешно сосать грудь. При кормлении ребенка включается ряд рефлексов, которыми одарила его природа в ходе эволюции. Поисковый рефлекс, заставляющий ребенка искать сосок, широко раскрывая рот, захватывающий рефлекс – найдя сосок, он самостоятельно захватывает его ртом, и сосательный – состоящего из ритмичных движений челюстей, что создает отрицательное давление, и перистальтических движений языка, снимающего молоко с молочных желез и перемещающего его в горло, где оно включает глотательный рефлекс.